Nécessaires ou pas ?
Une méta-analyse vient de montrer que la prise de vitamine D n’est utile qu’aux personnes présentant un taux de 25-hydroxyvitamine D insuffisant. La plupart des gens n’auraient donc probablement pas besoin de suppléments. Mais comment s’assurer que ceux qui ont des carences sont traités ? Plusieurs solutions sont possibles, mais imparfaites.

La vitamine D suscite la controverse. Les personnes en bonne santé doivent-elles ou non prendre des suppléments ? Patients et médecins sont perplexes. Les avis des experts se contredisent. D’un côté, des organismes comme Ostéoporose Canada recommandent des doses que certains considèrent comme élevées : entre autres de 800 UI à 2000 UI par jour aux personnes de plus de 50 ans (encadré). De l’autre, des chercheurs montrent que la vitamine D seule ne permet pas de prévenir les fractures ostéoporotiques en l’absence de carence.
En Nouvelle-Zélande, des médecins de l’Université d’Auckland, le Dr Ian Reid et ses collaborateurs, ont voulu clarifier la situation. Ils ont regroupé les données de 23 études portant sur l’effet de la vitamine D seule sur la densité minérale osseuse1. Ces essais cliniques à répartition aléatoire, qui ont duré en moyenne deux ans, regroupaient ensemble 4082 participants – des femmes pour la plupart – âgés en moyenne de 59 ans. Dans la moitié des études, tant le groupe témoin que le groupe expérimental prenaient des suppléments de calcium.

Le résultat qui émerge de ces données est clair : la vitamine D seule n’augmente pas la densité minérale osseuse, sauf de manière très légère au niveau du col du fémur. Le verdict des chercheurs néozélandais est catégorique. « Il semble inapproprié de continuer l’emploi généralisé de vitamine D pour prévenir l’ostéoporose chez les adultes de la collectivité qui ne présentent pas de facteurs de risque précis de carence en vitamine D », écrivent-ils dans un article récemment publié dans le Lancet.
Sur le plan scientifique, la méta-analyse a été bien réalisée, estime le Dr Jacques Brown, rhumatologue au CHU de Québec (CHUL). « On peut certainement remettre en question, à partir de cette étude, la recommandation d’Ostéoporose Canada, datant de 2010, de proposer une supplémentation en vitamine D à tout le monde. Toutefois, il est artificiel de vouloir isoler l’effet des suppléments de vitamine D sans ajout de calcium, car c’est presque toujours en association qu’ils sont recommandés », affirme le spécialiste.
À Montréal, le Dr Louis-Georges Ste-Marie, directeur du Laboratoire des maladies osseuses du Centre hospitalier de l’Université de Montréal, est lui aussi sensible aux conclusions de la méta-analyse. « Cette étude ouvre la discussion. Dans la population générale, est-ce que la femme de 30 ans doit se mettre automatiquement à prendre de 400 à 1000 unités de vitamine D par jour ? Ce n’est peut-être pas nécessaire. Cependant, pour les patients qui souffrent d’ostéoporose ou ont un risque élevé, on devrait continuer à suivre les lignes directrices d’Ostéoporose Canada », estime l’endocrinologue.
Si tout le monde n’a pas besoin de suppléments de vitamine D, à quels patients les médecins doivent-ils alors en prescrire ? À ceux qui ont un taux de 25-hydroxyvitamine D inférieur à 50 nmol/l. C’est le seuil qu’ont utilisé les chercheurs dans l’étude. Aux États-Unis, l’Institute of Medicine a conclu, entre autres avec des données histologiques, que déjà une concentration de 40 nmol/l était adéquate. Un nombre assez important de patients auraient donc besoin de vitamine D. Selon le rapport de 2013 de Statistique Canada, 32 % des Canadiens de 3 à 79 ans ont un taux de 25-hydroxyvitamine D inférieur à 50 nmol/l (figure ci-dessous).
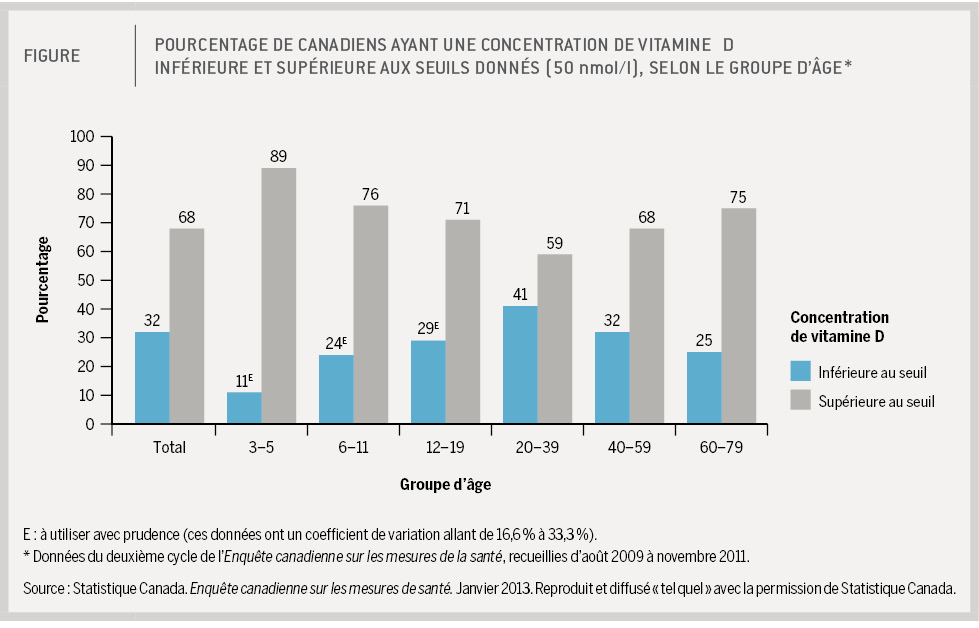
Mais comment repérer ces patients qui présentent un taux insuffisant ? Il n’y a pas de solution idéale. Faire passer régulièrement à tous les patients un dosage de 25-hydroxyvitamine D, dont le prix est d’environ 25 $, serait exorbitant. « On peut le faire au moins une fois et prescrire des suppléments aux gens qui en ont besoin. C’est une approche logique sur le plan médical, indique le Dr Brown. Je pense qu’un médecin peut mesurer une fois la 25-hydroxyvitamine D chez une femme ménopausée qui le demande. Cependant, le résultat du test ne nous indiquera pas son taux de vitamine D pour le reste de ses jours. »
Une autre solution : prescrire de la vitamine D à tous les adultes. « Comme la vitamine D est peu coûteuse, sans effet néfaste et qu'elle est bénéfique pour d’autres aspects de la santé que la densité minérale osseuse, il pourrait être justifié de donner des suppléments à tout le monde », dit le Dr Brown.
Une troisième voie : ne recommander la prise de vitamine D qu’aux personnes présentant un risque de maladie osseuse. L’inconvénient est que certains patients en dehors de ce groupe gagneraient eux aussi à prendre des suppléments. « Des données indiquent qu’un faible taux de vitamine D a un effet néfaste sur la densité minérale osseuse à la longue. On s’aperçoit par ailleurs que les gens qui ont une concentration de 25-hydroxyvitamine D inférieure à 75 nmol/l ont une densité minérale osseuse plus faible que ceux qui ont des taux plus élevés », souligne le Dr Ste-Marie, qui s’appuie sur les travaux de la Dre Heike Bischoff-Ferrari, en Suisse.

La chercheuse européenne et ses collaborateurs ont analysé, dans une cohorte de presque 10 000 adultes, le lien entre la densité minérale osseuse et trois taux de 25-hydroxyvitamine D : , 50 nmol/l, entre 50 nmol/l et 74 nmol/l et 75nmol/l3. Il est apparu, tant chez les femmes que chez les hommes, que la densité minérale osseuse augmentait de façon significative d’un palier à l’autre de 25-hydroxyvitamine D. Il s’agit d’une des études qui montrent que le taux optimal serait de 75 nmol/l ou plus.
En Amérique du Nord, en général, les spécialistes considèrent que le meilleur taux de 25-hydroxyvitamine D pour la santé osseuse est d’au moins 75 nmol/l. Quelle concentration faut-il alors viser : 75 nmol/l ou 50 nmol/l, seuil utilisé par le Dr Reid et comparable à celui de l’Institute of Medicine des États-Unis ? « C’est un débat qui a cours depuis à peu près quinze ans et qui ne sera probablement jamais terminé. Chacune des sociétés savantes a une position ferme. Pour notre part, on dit toujours aux médecins québécois et canadiens que les valeurs au-dessous de 75 nmol/l sont basses », précise le Dr Brown.
|
« Comme la vitamine D est peu coûteuse, sans effet néfaste et qu'elle est bénéfique pour d’autres aspects de la santé que la densité minérale osseuse, il pourrait être justifié de donner des suppléments à tout le monde. » – Dr Jacques Brown |
Les deux camps s’intéressent peut-être à des aspects différents de la question, fait valoir le Dr Ste-Marie. « Ostéoporose Canada et l’American Society for Bone Mineral Research recommandent des valeurs autour de 75 nmol/l, particulièrement chez les gens présentant des risques d’ostéoporose ou qui en souffrent déjà. L’Institute of Medicine est un organisme plus conservateur qui s’adresse à une population en bonne santé. L’orientation est donc un peu différente. »
Le Dr Ste-Marie, pour sa part, croit aux bienfaits d’un haut taux de 25-hydroxyvitamine D. « C’est probablement un facteur qui contribue à la santé des os, même s’il ne fait pas nécessairement augmenter la densité minérale osseuse. » Mais pour atteindre une concentration de 75 nmol/l, l’alimentation n’est généralement pas suffisante. Beaucoup de gens devraient donc prendre des suppléments de vitamine D si l’on vise ce seuil. Selon les données de l’enquête de 2007 à 2009 de Statistique Canada, 65 % de la population avaient un taux de 25-hydroxyvitamine D inférieur à 75 nmol/l4.
Quelles doses de vitamine D prescrire à la lumière de l’étude du Dr Reid et de ses collaborateurs ? La méta-analyse montre que celles de plus de 800 UI par jour n’étaient pas plus efficaces que celles de moins de 800 UI. « Les preuves qui existent concernant les bienfaits sur la densité minérale osseuse viennent de doses de 400 UI à 800 UI par jour », écrivent les chercheurs.
La méta-analyse de l’équipe du Dr Reid ne porte que sur les personnes sans maladie métabolique osseuse. « On ne peut pas étendre les conclusions de l’étude aux gens atteints d’ostéoporose. Pour les patients qui ont un risque élevé de cette maladie ou qui en souffrent, je pense qu’il faut continuer à prescrire un apport de 800 à 2000 unités par jour et à viser un taux de 25-hydroxyvitamine D au-dessus de 75 nmol/l, comme le recommande Ostéoporose Canada », dit le Dr Ste-Marie.
L’endocrinologue craint qu’à cause de l’étude néozélandaise et de la controverse qui entoure la vitamine D, bien des personnes abandonnent la prise de vitamine D. Déjà, plusieurs l’ont fait. « Je pense que, pour certains, c’est une erreur. J’ai des patients qui présentent un risque d’ostéoporose et qui ont arrêté de prendre de la vitamine D. Ils n’avaient pas encore atteint un taux normal et vont se retrouver avec une concentration encore plus basse. Actuellement, aucune donnée ne montre que la vitamine D est néfaste aux doses recommandées. »
Et peut-être, par ailleurs, que les éventuels effets bénéfiques de la vitamine D seraient plus importants que ne le montre la méta-analyse, avance le chercheur. La durée moyenne des études était de 24 mois. « C’est une période relativement brève dans une vie. Il s’agissait d’essais cliniques de courte durée. On ne peut peut-être pas en faire des conseils de vie. »
La méta-analyse révèle quand même un léger gain de 0,8 % de la densité minérale osseuse du col du fémur (P = 0,005) sur deux ans. « C’est déjà ça. Peut-être que sur dix ans l’effet sera plus marqué. On ne le sait pas », affirme l’endocrinologue montréalais.
Sur le plan biologique, tout se réconcilie. La conclusion de la méta-analyse et l’importance des suppléments pour les personnes à risque d’ostéoporose. Dans son éditorial du Lancet, le DrClifford Rosen, du Main Medical Reseach Institute, à Scarborough, l’explique par le mécanisme d’action de la vitamine D5. Le principal rôle de cette substance est non pas de permettre l’incorporation directe du calcium dans les os, mais de faciliter l’absorption du calcium par les intestins.
Ainsi, sur le plan clinique, lorsque l’apport en calcium est adéquat et l’homéostasie du squelette normale, les suppléments de vitamine D ne renforcent pas vraiment la densité minérale osseuse. Toutefois, si un patient a une grave insuffisance en vitamine D, (c’est-à-dire un taux de 25-hydroxyvitamine inférieur à 40 nmol/l) ou un faible apport en calcium, ou les deux, la microarchitecture du squelette en est perturbée. « Cela mène à des microfissures, à une fragilité du squelette, à des anomalies de la minéralisation et à une augmentation de la résorption osseuse à cause des concentrations élevées de 1,25-dihydroxyvitamine D. Le remplacement de la vitamine D et du calcium peut alors rétablir l’homéostasie du squelette », indique l’expert américain.
|
« Un haut taux de 25-hydroxyvitamine D est probablement un facteur qui contribue à la santé des os, même s’il ne fait pas nécessairement augmenter la densité minérale osseuse. » – Dr Louis-Georges Ste-Marie |
Le Dr Rosen estime donc que la prise de suppléments pour prévenir l’ostéoporose chez les adultes en bonne santé n’est pas justifiée. Néanmoins, il a un peu la même perspective que le Dr Ste-Marie pour les patients à risque : « Le maintien des réserves de vitamine D chez les personnes âgées associé à un apport alimentaire suffisant de calcium (800 mg – 1200 mg par jour) reste une approche efficace pour prévenir les fractures de la hanche. » L’Institute of Medicine recommande d’ailleurs, lui aussi, 800 unités de vitamine D pour ces patients.
Étude après étude, le mythe de la vitamine D s’est désagrégé. « On a cru que la vitamine D avait des propriétés multiples à partir d’études épidémiologiques. On s’est toutefois aperçu dans des études d’intervention que ses effets ne sont pas aussi mirobolants qu’on le croyait. Mais cela ne veut pas dire qu’il faut arrêter de l’utiliser. Pour ma part, je crois que ce serait une erreur », affirme le Dr Ste-Marie.
Le médecin estime qu’il faut revoir les attentes à l’égard du supplément. « Quand on prend de la vitamine D, ce n’est pas nécessairement pour augmenter sa densité osseuse et prévenir les fractures en deux ans. L’étude le montre bien. Cependant, à long terme, il peut être utile pour 65 % de la population de maintenir un taux normal de vitamine D pour la santé osseuse », estime le Dr Ste-Marie.
Le débat changera probablement peu de chose dans la pratique. « Cette méta-analyse constitue surtout une remise en question d’un dogme, ce qui est bon en médecine. Il faut parfois se demander : pourquoi fait-on cela ? dit le Dr Brown. L’article semble indiquer que les avantages de la prise de vitamine D sont relativement légers. Toutefois, il ne mentionne pas du tout d’effets indésirables de la supplémentation. » //